Antibiotico-resistenza: troppo pochi i farmaci ora in sperimentazione
Si stima che nei prossimi 5 anni verranno messi in commercio solo 10 nuovi farmaci, ma i batteri resistenti aumentano ogni anno. Per l'OMS è allarme rosso.
SALUTE – L’Organizzazione Mondiale della Sanità è preoccupata: la ricerca biomedica nella lotta contro l’antibiotico-resistenza è troppo lenta rispetto al problema stesso, che diventa anno dopo anno sempre più aggressivo. Secondo quanto riporta un rapporto dell’OMS pubblicato in questi giorni dal titolo Antibacterial agents in clinical development, le nuove molecole che sono attualmente in fase di studio contro i principali agenti batterici resistenti agli antibiotici sono troppo poche.
Quello della farmaco-resistenza è un problema di cui si parla spesso e molto più vicino di quello che pensiamo. Per esempio, a maggio 2017 è stato pubblicato il primo Report sulle batteriemie da enterobatteri resistenti ai carbapenemi coordinato dall’Istituto Superiore di Sanità, che ha elaborato per la prima volta in un rapporto i risultati del sistema di sorveglianza istituito dal Ministero della Salute. Il documento evidenziava che ogni anno si verificano circa 2000 i casi di batteriemie (cioè presenza di batteri nel sangue) solo negli ospedali italiani, nella maggior parte dei casi in pazienti di età compresa tra 65 e 80 anni.
La differenza è che questo nuovo rapporto dell’OMS riporta i numeri dell’intero fenomeno a livello globale, al di là delle singole storie. A maggio del 2017 l’OMS ha contato 42 nuove molecole (33 antibiotici e 11 farmaci biologici) in fase di studio. Di questi, solo sette sono rivolti alla cura della tubercolosi multiresistente, il principale killer fra le malattie infettive; e di questi sette, quattro sono ancora in fase 1 (la prima tra le tre fasi nella valutazione di un possibile farmaco).
Numeri che non bastano, dice l’OMS. Si stima che nei prossimi cinque anni verranno messi in commercio solo dieci nuovi farmaci, e in genere la percentuale di molecole in fase 1 che supera i controlli successivi diventando un farmaco vero e proprio è intorno al 14%.
Nel frattempo i batteri resistenti ai farmaci aumentano: lo scorso febbraio l’EFSA, l’Autorità Europea per la Sicurezza Alimentare riportava un aumento di batteri resistenti agli antibiotici negli esseri umani, negli animali e negli alimenti (ne parlavamo qui).
Inoltre, la maggior parte delle pipeline (così si chiamano i trial di sperimentazione di una molecola) sono infatti finanziate oggi da organizzazioni no-profit e da enti pubblici, anche se con la recente Dichiarazione di Davos del gennaio 2016, in occasione del World Economic Forum, oltre 80 case farmaceutiche si sono impegnate formalmente a investire in ricerca per l’antibiotico-resistenza. Siamo tuttavia lontani da avere un piano di battaglia efficace.
Non a caso nel maggio del 2015 in occasione dell’annuale Assemblea Mondiale, l’OMS ha istituito il Global action plan on antimicrobial resistance, che ha fra i suoi obiettivi quello di incoraggiare investimenti sostenibili che tengano conto delle esigenze di tutti i Paesi e aumentare l’investimento in nuovi farmaci, strumenti diagnostici, vaccini e altri interventi.
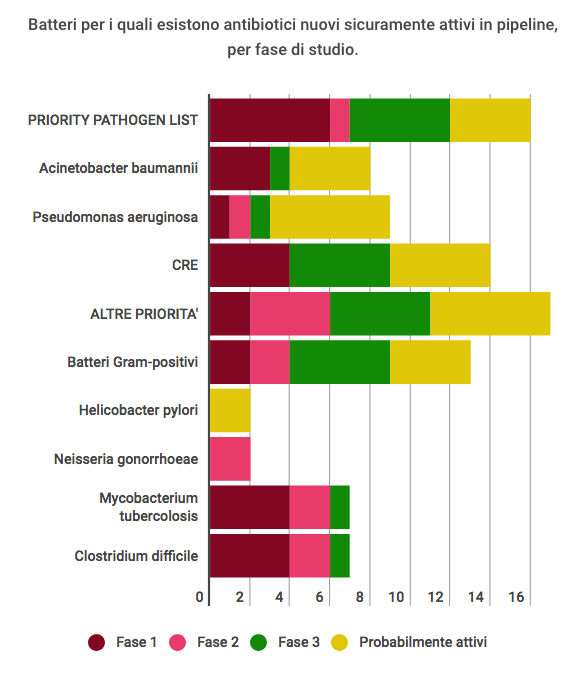
Quali sono i batteri più pericolosi e cosa stiamo facendo per combatterli
Saranno dunque dieci i nuovi possibili farmaci nei prossimi cinque anni, a fronte di una lista di 12 batteri, solo se consideriamo quelli di priorità critica, alta e media, ed escludendo la tubercolosi.
I patogeni considerati di priorità critica sono tre: Acinetobacter baumannii, Pseudomonas aeruginosa e la famiglia delle enterobatteriacee. Questi batteri sono resistenti ai carbapeni, e le enterobatteriacee anche alle cefalosporine di ultima generazione. Come si apprende, per questi tre gruppi di patogeni al momento sono in sperimentazione rispettivamente quattro e tre nuovi farmaci, di cui solo uno, per ognuno di essi, in fase 3.
I batteri di priorità elevata appartengono invece a sei gruppi: Staphylococcus aureus, Helicobacter pylori, le specie del genere Salmonella, Enterococcus faecium, le specie del genere Campylobacter e Neisseria gonorrhoeae (OggiScienza ne aveva parlato qui). Per quanto riguarda per esempio Helicobacter pylori al momento non ci sono farmaci sicuramente attivi in fase di sperimentazione, mentre per la Neisseria gonorrhoeae ve ne sono due attualmente in fase 2.
Infine, i patogeni a priorità media sono Streptococcus pneumoniae, il noto Haemophilus influenzae e le specie del genere Shigella.
In genere, secondo quanti riportano i dati OMS, considerando la lista di priorità dei patogeni, sono 12 le molecole in fase di test, di cui sei in fase 1, una in fase 2 e tre in fase 3 (per approfondire nel dettaglio le singole sperimentazioni, consultare p. 14-28).
Combattere la tubercolosi multiresistente è un problema cruciale (anche se paga poco)
Sono 480 000 le persone nel mondo che solo nel 2015 hanno sviluppato forme di tubercolosi multiresistente (MDR-TB) , cioè resistente a più farmaci, che si aggiungono ai 100 000 casi ogni anno di tubercolosi. Come se ogni anno si ammalasse l’intera popolazione di una città come Genova.
Questa malattia è oggi la più letale fra le malattie infettive, causando 1,8 milioni di morti all’anno. Le forme resistenti ai farmaci sono responsabili di 250 000 decessi ogni anno.
Tuttavia, nei Paesi ricchi le dimensioni di questa piaga sono poco percepite, dal momento che la tubercolosi è una malattia diffusa soprattutto nelle regioni più povere del pianeta. Ragione per cui – sottolineano gli esperti OMS nel rapporto – l’interesse da parte dell’industria farmaceutica nell’investire in questo tipo di ricerca di base è basso. In 70 anni solo due nuovi antibiotici per il trattamento di MDR-TB hanno raggiunto il mercato, e al momento gli investimenti privati sono i più bassi dal 2008.
La parola d’ordine rimane comunque la prevenzione
Anche l’OMS lo afferma chiaramente: nuovi antibiotici da soli, per quanto potenti, non saranno sufficienti per mitigare la minaccia dell’antibiotico-resistenza. Il punto cruciale rimane la prevenzione: è essenziale che si la classe medica lavori sull’appropriatezza delle prescrizioni.
Anche i singoli individui però – suggeriscono gli esperti OMS – possono fare qualcosa. Anzitutto dovremmo usare solo antibiotici solo se prescritti da un medico, e non dovremmo richiederli se il nostro medico sostiene che non ne abbiamo bisogno, e dovremmo evitare di condividere o utilizzare antibiotici residui. Seguire sempre i consigli del medico curante durante la terapia, per quanto riguarda dosaggi e tempi di somministrazione. E soprattutto dovremmo impegnarci per prevenire l’insorgenza di infezioni lavando regolarmente le mani, cucinando in modo igienico, evitando contatti non sicuri con i malati, praticando il sesso sicuro e non avendo paura di vaccinarci contro ciò da cui possiamo proteggerci.
Leggi anche: Resistenza ai farmaci: un problema in crescita
Pubblicato con licenza Creative Commons Attribuzione-Non opere derivate 2.5 Italia. ![]()